УТВЕРЖДЕНО
приказ главного врача ГОКБ
23.02.2024 № 105
ПРАВИЛА
внутреннего распорядка для пациентов учреждения «Гомельская областная клиническая больница»
1. ОБЩИЕ ПОЛОЖЕНИЯ
1.1. Правила внутреннего распорядка для пациентов (далее – Правила) учреждения «Гомельская областная клиническая больница» (далее – ГОКБ) разработаны на основании статьи 43 Закона Республики Беларусь от 18 июня 1993 года «О здравоохранении» в редакции Закона Республики Беларусь от 16 июня 2014 г. (далее - Закон), постановления Министерства здравоохранения Республики Беларусь 30 октября 2015г. № 104 «Об утверждении примерных правил внутреннего распорядка для пациентов», иных нормативных правовых актов.
1.2. Правила – это регламент пребывания пациентов в больнице (в стационаре, в консультативной поликлинике) и порядка получения медицинской помощи, установленный с целью обеспечения лечебно-охранительного, санитарно-противоэпидемического режима в учреждении, а также соблюдения прав пациентов при оказании им медицинской помощи.
1.3. Правила обязательны для всех пациентов, обратившихся (доставленных) в ГОКБ (в стационар, консультативную поликлинику) для оказания медицинской помощи, находящихся на обследовании и лечении в стационарных условиях, а также для лиц, посещающих пациентов в период их нахождения в стационаре.
1.4. Настоящие правила регламентируют:
1.4.1. порядок обращения и пребывания пациента в ГОКБ в амбулаторных условиях;
1.4.2. порядок обращения, госпитализации, пребывания и выписки пациента ГОКБ при оказании медицинской помощи в стационарных условиях;
1.4.3. порядок обращения и пребывания пациента в ГОКБ в условиях прохождения обследования и лечения на койках дневного пребывания;
1.4.4. условия оказания медицинской помощи пациенту;
1.4.5. порядок оказания медицинской помощи несовершеннолетним;
1.4.6. график работы ГОКБ, ее должностных лиц;
1.4.7. права и обязанности пациента;
1.4.8. информацию о запрете для пациентов во время пребывания в ГОКБ и их посетителей;
1.4.9. порядок посещения пациентов, находящихся на лечении в стационарных условиях;
1.4.10. информацию о перечне пищевых продуктов, разрешенных для передачи пациентам в ГОКБ, требования к условиям их хранения;
1.4.11. распорядок дня для пациента;
1.4.12. информацию о порядке предоставления в ГОКБ платных медицинских услуг гражданам Республики Беларусь, иностранным гражданам и лицам без гражданства, постоянно проживающим в Республике Беларусь;
1.4.13. порядок предоставления информации о состоянии здоровья пациента;
1.4.14. порядок выдачи справок, выписок из медицинских документов пациенту либо его законным представителям.
1.4.15. порядок разрешения спорных и (или) конфликтных ситуаций между ГОКБ и пациентом;
1.4.16. порядок госпитализации лиц, осуществляющих уход за пациентом в стационарных условиях;
1.5. Правила, с учетом специфики работы поликлиники и стационара, состоят из двух частей:
1.5.1. Часть 1. Правила внутреннего распорядка для пациентов консультативной поликлиники ГОКБ;
1.5.2. Часть 2. Правила внутреннего распорядка для пациентов стационара ГОКБ.
1.6. В стационаре правила размещаются для ознакомления в доступных местах: приемных отделениях всех лечебных корпусов ГОКБ, на сестринских постах в лечебных отделениях (пост №1). Выписки из правил имеются на информационных стендах лечебных отделений (распорядок дня для пациента), а также в палатах (информация о перечне пищевых продуктов, разрешенных для передачи пациентам, сроках и условиях хранения), а также, по возможности, предоставляются пациенту в виде памятки.
1.7. В консультативной поликлинике правила размещаются в холле 1 этажа здания.
1.8. С настоящими правилами пациент либо его законный представитель
в консультативной поликлинике знакомятся устно, при госпитализации в стационар – письменно с подписью в медицинской документации.
1.9. В случае отказа пациента, которому оказывается медицинская помощь в стационарных условиях, либо его законных представителей, от ознакомления с правилами врач-специалист вносит соответствующую запись в медицинскую карту, которая удостоверяется другим врачом-специалистом.
Часть I.
ПРАВИЛА ВНУТРЕННЕГО РАСПОРЯДКА
ДЛЯ ПАЦИЕНТОВ КОНСУЛЬТАТИВНОЙ ПОЛИКЛИНИКИ УЧРЕЖДЕНИЯ «ГОМЕЛЬСКАЯ ОБЛАСТНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА»
1. Порядок обращения пациента для получения амбулаторной помощи в консультативной поликлинике.
1.1. Амбулаторный прием пациентов осуществляется:
-
по направлению врачей-специалистов амбулаторно-поликлинических учреждений районов Гомельской области, поликлиник г. Гомеля, областных лечебных учреждений, центральных районных и городских больниц после предварительного обследования согласно утвержденным приказом Министерством здравоохранения Республики Беларусь (далее - Минздрав) протоколам диагностики и лечения с указанием цели консультации;
-
обратившихся самостоятельно в консультативную поликлинику (без направления врача) по договору с ГОКБ на платной основе за счет собственных средств в установленном порядке;
-
при наличии страховки – по направлению страхового агента в соответствии с порядком, установленным договором между ГОКБ и страховой компанией.
1.2.. Общими показаниями для направления в консультативную поликлинику являются:
-
уточнение диагноза;
-
невозможность организации и отсутствие условий для проведения показанного лечения или углубленного обследования в направляющем ЛПУ;
-
отсутствие эффекта от адекватно проводимого лечения;
-
решение экспертных вопросов, находящихся в компетенции областного лечебного учреждения;
-
решение вопроса о наличии показаний для госпитализации в ГОКБ;
-
решение вопроса о необходимости направления пациента для лечения в ЛПУ республиканского уровня;
-
конфликтная ситуация или социальные показания;
-
для лечения заболеваний, требующих оказания высокотехнологичной медицинской помощи.
1.3. Право на внеочередное медицинское обслуживание по предъявлению удостоверяющих документов имеют следующие категории граждан (за исключением случаев, когда оказание медицинской помощи оказывается вне очереди по медицинским показаниям):
-
инвалиды Великой Отечественной войны, инвалиды боевых действий на территории других государств, ветераны Великой Отечественной войны (статья 12-13 Закона Республики Беларусь от 17.04.1992 г. № 1594-XII «О ветеранах»);
-
Герои Беларуси, Герои Советского Союза, Герои Социалистического Труда, полные кавалеры орденов Отечества, Славы, Трудовой Славы, постоянно проживающие на территории Республики Беларусь (статья 4 Закона Республики Беларусь от 21 февраля 1995 г. № 3599-XII «О статусе Героев Беларуси, Героев Советского Союза, Героев Социалистического Труда, полных кавалеров орденов Отечества, Славы, Трудовой Славы;
-
доноры, награжденные нагрудным знаком отличия Министерства здравоохранения Республики Беларусь «Ганаровы донар Рэспублiкi Беларусь» (статья 31 [2] Закона Республики Беларусь от 30.11.2010 № 197-3 «О донорстве крови и её компонентов»).
Право на первоочередное медицинское обслуживание по предъявлению удостоверяющих документов имеют следующие категории граждан (за исключением случаев, когда оказание медицинской помощи оказывается вне очереди по медицинским показаниям):
-
граждане, заболевшие и перенесшие лучевую болезнь, инвалиды вследствие катастрофы на Чернобыльской АЭС и участники ликвидации последствий катастрофы на Чернобыльской АЭС (статья 18-20 Закона Республики Беларусь от 06.01.2009 № 9-3 «О социальной защите граждан, пострадавших от последствий катастрофы на Чернобыльской АЭС, других радиационных аварий»);
-
бывшие узники фашистских концлагерей, тюрем, гетто и бывшие несовершеннолетние узники иных мест принудительного содержания, созданных фашистами и их союзниками в годы второй мировой войны (статья 23 Закона Республики Беларусь от 17.04.1992 № 1594-XII «О ветеранах»);
-
инвалиды с детства вследствие ранения, контузии, увечья, связанных с боевыми действиями в период Великой Отечественной войны либо с последствиями военных действий (статья 24 Закона Республики Беларусь от 17.04.1992 № 1594-XII «О ветеранах»);
-
лица, необоснованно привлеченные к уголовной ответственности, подвергшиеся наказанию в виде лишения свободы, ссылки, высылки, направления на спецпоселение, высланные за пределы республики в административном порядке, незаконно помещавшиеся по решениям судов в психиатрический стационар на принудительное лечение в связи с возбуждением уголовных дел, и другие лица, реабилитированные в соответствии с действующим законодательством, а также потерпевшие от политических репрессий дети, которые находились вместе с репрессированными родителями (пункт 1.4 постановления Совета Министров БССР от 29.12.1990 № 349 «О предоставлении льгот лицам, необоснованно репрессированным в период 20-80-х годов и впоследствии реабилитированным» (в редакции постановления Совмина от 02.08.2008 № 1103);
-
инвалиды по слуху, сопровождаемые сурдопереводчиком (письмо Министерства здравоохранения Республики Беларусь от 09.09.2002 № 04-7/5026);
-
многодетные семьи (родители и дети в возрасте до 18 лет) (письмом Министерства здравоохранения республики Беларусь от 30.10.2006 № 02-1-03/37451).
-
сотрудники учреждения (согласно коллективному договору).
1.4. Предварительная запись пациентов на прием к врачу осуществляется ежедневно:
-
при непосредственном обращении в регистратуру;
-
по телефонам (регистратура поликлиники 8(0232) 34-72-92, 34-72-84; платный прием 8(0232) 34-72-88;
-
через электронную запись по интернету, с сайта ГОКБ gokb.by (электронная запись для пациентов) уполномоченным медицинским работником учреждения;
-
через инфокиоск в холле консультативной поликлиники ГОКБ;
-
через индивидуальный электронный код (электронная запись для лечебных учреждений Гомельской области) уполномоченным медицинским работником.
1.5. Пациент или его законный представитель при обращении в регистратуру консультативной поликлиники должен предоставить медицинскому регистратору следующие документы:
-
направление на консультацию;
-
паспорт гражданина Республики Беларусь, вид на жительство в Республике Беларусь, удостоверение беженца;
-
паспорт или иной документ его заменяющий, предназначенный для выезда за границу иностранных граждан или лиц без гражданства, выданный соответствующим органом государства гражданской принадлежности либо обычного места жительства иностранного гражданина или лица без гражданства, или международной организацией.
1.6. В регистратуре при первичном обращении пациента заводится медицинская карта амбулаторного пациента, в которую вносятся следующие сведения на основании документов, удостоверяющих личность: (паспорт, регистрационное свидетельство):
-
фамилия, имя, отчество;
-
пол;
-
дата рождения;
-
место работы, должность;
-
адрес места регистрации (на основании документов) и места жительства (со слов);
-
серия и номер паспорта; гражданство; номер регистрационного свидетельства (для иностранцев); реквизиты удостоверения беженца (для беженцев).
1.7. При обращении в регистратуру и по выше указанным телефонам, а также на информационном стенде пациент может получить информацию:
-
о времени приема врачей во все дни недели с указанием часов приема и номеров кабинетов;
-
о порядке предварительной записи на прием к врачам;
-
о времени и месте приема населения главным врачом и его заместителями;
-
адреса ближайших аптек.
1.8. Перед консультативным приемом пациент и его сопровождающие лица должны снять верхнюю одежду и оставить ее в гардеробе.
1.9. Лица, сопровождающие взрослых пациентов, ожидают результатов осмотра в специально отведенном холле (коридоре) поликлинике. Один из родителей, сопровождающих пациентов в возрасте до 14 лет, может присутствовать в кабинете врача при осмотре ребенка.
1.10. Присутствие сопровождающего лица разрешено при осмотре в кабинете врача взрослого пациента, контакт с которым затруднен вследствие его тяжелого состояния или имеющихся нарушений зрения, слуха, психики или передвижения.
1.11. Присутствие сопровождающих лиц, в т.ч. родителей, не допускается в перевязочных, процедурных, манипуляционных и других кабинетах с повышенными требованиями санитарно-противоэпидемического режима.
1.12. При необходимости пациенту могут быть назначены дополнительные лабораторные и (или) инструментальные диагностические обследования в ГОКБ.
1.13. При наличии показаний для госпитализации пациенту назначается дата госпитализации и выписывается направление.
1.14. Сопровождающим лицам разрешено участвовать и оказывать содействие медперсоналу в сопровождении (транспортировке) пациента в приемное отделение в случае его госпитализации.
1.15. В процессе оказания медицинской помощи врач и пациент имеют равные права на уважение их человеческого достоинства и могут защищать его в соответствии с действующим законодательством. Взаимоотношения врача и пациента должны строиться на основе взаимного доверия и взаимной ответственности. Пациент – активный участник процесса лечения.
1.16. Все медицинские вмешательства производятся только с согласия пациента (или его законного представителя), кроме особых случаев, когда тяжесть физического или психического состояния не позволяет пациенту принять осознанное решение, или в других случаях, предусмотренных законодательством. Согласие на простое медицинское вмешательство дается устно пациентом или его законным представителем. Обязательным условием проведения сложного медицинского вмешательства является наличие предварительного письменного согласия пациента или его законного представителя.
1.17. Бесплатная медицинская помощь в амбулаторных условиях предоставляется в объемах и порядке, установленных государственными минимальными социальными стандартами в области здравоохранения и на основании клинических протоколов оказания медицинской помощи.
1.18. Медицинские услуги сверх установленного гарантированного объема бесплатной медицинской помощи являются дополнительными и оказываются на платной основе в установленном порядке на основании письменных договоров.
2. График работы консультативной поликлиники, должностных лиц ГОКБ
2.1. Консультативная поликлиника работает в сменном режиме. : будние дни с 7.30 до 20.00, 3-я рабочая суббота с 08.00 до 14.00
Приём врачей с 8.00 по графику работы.
2.2 Прием населения (пациентов и их родственников) главным врачом и его заместителями осуществляется в соответствии с утвержденным графиком. Информация о времени личного приема должностных лиц больницы размещается на информационном стенде в холле консультативной поликлиники и на сайте больницы gokb.by.
3. Правила пребывания пациентов на амбулаторном обследовании в консультативной поликлинике ГОКБ
3.1. В период амбулаторного пребывания пациентам рекомендуется:
-
вести себя корректно по отношению к работникам больницы. Обращаем Ваше внимание на то, что оскорбление может быть рассмотрено как нарушение, подлежащее наказанию по Кодексу об административных правонарушениях Республики Беларусь (статья 2.3);
-
помнить, что при наличии признаков алкогольного (наркотического) опьянения в период амбулаторного обследования пациенту может быть отказано в консультации (обследовании), за исключением случаев, требующих скорой (экстренной и неотложной) помощи;
-
соблюдать правила по строгому запрету курения, употребления алкогольных, слабоалкогольных напитков, наркотических средств, психотропных веществ, их аналогов, токсических и других одурманивающих веществ на территории, лестничных клетках и в помещениях поликлиники;
-
соблюдать правила запрета использования мобильной связи при нахождении в поликлинике, в том числе во время оказания медицинской помощи;
-
во всех помещениях и на территории больницы соблюдать порядок, чистоту, бережно относиться к имуществу учреждения;
3.2. Пациент возмещает ущерб в случае утраты или повреждения имущества больницы, а также несет ответственность за иные нарушения в соответствии с действующим законодательством Республики Беларусь.
3.3. Ответственность за сохранность верхней одежды, вещей, оставленных в холле (коридоре) консультативной поликлиники, администрация больницы не несет.
3.4. При возникновении чрезвычайной ситуации пациент обязан выполнять распоряжения медицинского персонала, в т.ч. по оказанию помощи медицинскому персоналу по эвакуации пациентов, находящихся в тяжелом состоянии.
3.5. В целях контроля работы персонала и соблюдения режима работы регистратуры консультативной поликлиники ведется видео – и аудио-наблюдение.
4. Порядок предоставления информации о состоянии здоровья и справок
4.1. В день обращения на амбулаторный прием пациенту выдается консультативное заключение с рекомендациями и (или) результаты диагностических исследований, оформленные в порядке, установленном законодательством. При необходимости пациенту выдается медицинская справка о состоянии здоровья, выписка из медицинских документов или другие справки установленного образца в установленном порядке.
4.2. Врач может сообщать сведения о состоянии здоровья пациента ему или его законным представителям. Совершеннолетний пациент вправе определить лиц, которым следует сообщать информацию о состоянии его здоровья, либо запретить ее сообщение определенным лицам. По просьбе несовершеннолетнего пациента либо в целях осознанного выполнения им медицинских предписаний по согласованию с его законным представителем лечащим врачом сообщается несовершеннолетнему информация о состоянии его здоровья и выбранных методах лечения в доступной для возраста пациента форме.
4.3. Вся информация о состоянии здоровья, проводимом обследовании и лечении предоставляется лечащим врачом в доступной форме, соответствующей требованиям медицинской этики и деонтологии. Средний и младший медицинский персонал информацию о диагнозе и проводимом лечении пациенту и его законным представителям не предоставляет.
4.4. Информация о состоянии здоровья пациента в вышестоящие органы здравоохранения, правоохранительные органы, иные органы и организации предоставляется в случаях, предусмотренных законодательством Республики Беларусь, на основании запроса в письменной форме и (или) в виде электронного документа. В случаях, предусмотренных законодательством, информация представляется без запроса.
4.5. Информация о состоянии здоровья и диагнозе пациента по телефону третьим лицам медицинскими работниками не предоставляется.
5. Права пациента
5.1. Пациент имеет право на:
-
получение медицинской помощи;
-
пребывание в поликлинике в условиях, соответствующих санитарно-эпидемиологическим требованиям и позволяющих реализовать право на безопасность и защиту личного достоинства;
-
уважительное и гуманное отношение со стороны работников ГОКБ;
-
получение в доступной форме информации о состоянии собственного здоровья, применяемых методах оказания медицинской помощи, а также о квалификации лечащего врача, других медицинских работников, непосредственно участвующих в оказании ему медицинской помощи;
-
выбор лиц, которым может быть сообщена информация о состоянии его здоровья;
-
отказ от оказания медицинской помощи, в том числе медицинского вмешательства, за исключением случаев, предусмотренных Законом РБ "О здравоохранении" (отказ от оказания медицинской помощи, в том числе медицинского вмешательства, оформляется записью в медицинских документах, подписывается пациентом или его законным представителем, и лечащим врачом);
-
реализацию иных прав в соответствии с законодательством Республики Беларусь.
5.2. Предоставление пациенту указанных прав не может осуществляться в ущерб здоровью других пациентов и нарушать их права и свободы.
6. Обязанности пациентов
6.1. Пациент обязан:
-
заботиться о собственном здоровье, принимать своевременные меры по его сохранению, укреплению и восстановлению;
-
уважительно относиться к работникам поликлиники и другим пациентам;
-
выполнять рекомендации медицинских работников, необходимые для реализации избранной тактики лечения, сотрудничать с медицинскими работниками при оказании медицинской помощи;
-
сообщать медицинским работникам о наличии у него заболеваний, представляющих опасность для здоровья населения, вируса иммунодефицита человека, а также соблюдать меры предосторожности при контактах с другими лицами;
-
информировать медицинских работников о ранее выявленных медицинских противопоказаниях к применению лекарственных средств, наследственных и перенесенных заболеваниях, об обращениях за медицинской помощью, а также об изменениях в состоянии здоровья;
-
соблюдать правила внутреннего распорядка для пациентов, бережно относиться к имуществу поликлиники;
-
выполнять иные обязанности, предусмотренные законодательством Республики Беларусь.
6.2. Пациентам запрещается:
-
приносить в поликлинику огнестрельное, газовое и холодное оружие, ядовитые, радиоактивные, химические и взрывчатые вещества, спиртные напитки и иные предметы и средства, наличие которых, либо их применение (использование) может представлять угрозу для безопасности окружающих;
-
иметь при себе крупногабаритные предметы (в т.ч. хозяйственные сумки, рюкзаки, вещевые мешки, чемоданы, корзины и т.п.).
7. Порядок предоставления в консультативной поликлинике ГОКБ платных медицинских услуг гражданам Республики Беларусь, иностранным гражданам и лицам без гражданства, постоянно проживающим в Республике Беларусь
7.1. Бесплатная медицинская помощь гражданам Республики Беларусь и лицам без гражданства предоставляется в объемах и порядке, установленных государственными минимальными социальными стандартами в области здравоохранения.
7.2. Граждане Республики Беларусь также имеют право на получение медицинской помощи за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством Республики Беларусь.
7.3. Иностранные граждане и лица без гражданства, постоянно проживающие в Республике Беларусь (имеющие вид на жительство в Республике Беларусь), имеют право на доступное медицинское обслуживание наравне с гражданами Республики Беларусь, если иное не определено законами Республики Беларусь и международными договорами Республики Беларусь.
7.4. Перечень платных медицинских услуг, оказываемых гражданам Республики Беларусь государственными учреждениями здравоохранения, устанавливается Советом Министров Республики Беларусь (постановление Совета Министров Республики Беларусь от 10.02.2009 №182 «Об оказании платных медицинских услуг государственными учреждениями здравоохранения» с изменениями и дополнениями).
7.5. Медицинские услуги гражданам Республики Беларусь сверх установленного государством гарантированного объема бесплатной медицинской помощи являются дополнительными и оказываются на платной основе в порядке, установленном Советом Министров Республики Беларусь (постановление Совета Министров Республики Беларусь от 10 февраля 2009 г. №182 «Об оказании платных медицинских услуг государственными учреждениями здравоохранения» с изменениями и дополнениями).
7.6. Платные медицинские услуги оказываются на основании письменных договоров (за исключением платных медицинских услуг, оказываемых анонимно).
7.7. Цены на платные виды медицинской помощи и услуг, оказываемые населению в ГОКБ, формируются в установленном порядке.
7.8. Информация о платных видах медицинской помощи и услуг, оказываемых населению в ГОКБ, а также о порядке и условиях их предоставления населению размещается на информационных стендах в консультативной поликлинике, в отделениях и холлах лечебно-диагностических корпусов, а также в сети Интернет на официальном сайте учреждения gokb.by
7.9. Договоры на оказание платных медицинских услуг заключаются при обращении пациента или его законного представителя в кассу платных услуг,
расположенную в холле 1-го этажа поликлиники. Касса работает в будние дни с 07.45 до 11.40 и с 12.00 до 14.40, в третью субботу месяца - с 07.45 до 11.40 и с 12.00 до 14.00.
При выполнении исследований на платной основе в отделениях стационара ГОКБ договоры заключаются в кассе платных услуг, расположенной в холле главного корпуса. Касса в главном корпусе работает в будние дни с 8.00 до 13.00 и с 13.20 до 20.00, в субботу с 8.00 до 13.00 и с 13.20 до 18.00, в воскресенье – с 8.00 до 14.00.
7.10. Время оказания пациентам платных медицинских услуг устанавливается индивидуально в зависимости от специфики работы лечебных и диагностических отделений и кабинетов. Информация об этом времени размещена на информационных стендах в местах оказания услуг.
7.11. По результатам оказания платной медицинской услуги исполнителем оформляется медицинское заключение (или протокол исследования) и акт выполненных работ, который подписывается исполнителем и пациентом (в случае удовлетворенности оказанной услугой).
7.12. ГОКБ несет ответственность за ненадлежащее выполнение платных медицинских услуг согласно законодательству Республики Беларусь.
8. Порядок разрешения спорных и (или) конфликтных ситуаций между ГОКБ и пациентом
8.1. По всем вопросам, касающимся лечебно-диагностического процесса, условий пребывания, взаимоотношения с медицинскими работниками пациент (его законный представитель) может обращаться к врачу-консультанту, лечащему врачу, заведующему отделением, заместителю главного врача по поликлинической работе.
8.2. В случае нарушения законных прав пациент (его законный представитель) имеет право на обращение к главному врачу или иному должностному лицу ГОКБ путем подачи письменных, электронных или устных обращений, а также путем внесения замечаний и (или) предложений в книгу замечаний и предложений.
8.3. Личный прием главным врачом ГОКБ или его заместителями осуществляется по установленному графику. График размещен на информационных стендах в отделениях, в холлах лечебно-диагностических корпусов, на сайте больницы gokb.by. При устном обращении гражданин должен предъявить документ, удостоверяющий личность. Представители должны предъявить также документы, подтверждающие их полномочия.
8.4. Если для решения вопроса, изложенного в устном обращении, требуются дополнительное изучение и проверка, обращение излагается заявителем в письменной форме и подлежит рассмотрению в порядке, установленном для письменных обращений.
8.5. Письменное обращение регистрируется в канцелярии с указанием входящего номера и даты обращения.
8.6. Письменные обращения должны содержать:
-
наименование и (или) адрес организации либо должность руководителя ГОКБ, которому направляется обращение;
-
фамилию, собственное имя, отчество (если таковое имеется) либо инициалы гражданина, адрес его места жительства (места пребывания);
-
изложение сути обращения;
-
личную подпись гражданина (граждан).
8.7. Текст обращения должен поддаваться прочтению. Рукописные обращения должны быть написаны четким, разборчивым почерком. Не допускается употребление в обращениях нецензурных либо оскорбительных слов или выражений.
8.8. К письменным обращениям, подаваемым представителями заявителей, прилагаются документы, подтверждающие их полномочия.
8.9. Электронные обращения подаются в через государственную единую республиканскую информационную систему учета и обработки обращений граждан и юридических лиц.
8.10. Замечания и (или) предложения вносятся в книгу замечаний и предложений, которая находится с 8-00 до 16-00 в будние дни в приемной руководителя, с 16-00 до 8-00 в будние дни и круглосуточно в выходные и праздничные дни в кабинете 16 приемного отделения и предоставляется пациентам круглосуточно по первому требованию.
8.11. Реквизиты книги "Дата внесения замечания и (или) предложения", "Фамилия, собственное имя, отчество (если таковое имеется) гражданина", "Адрес места жительства (места пребывания), контактный телефон", "Содержание замечания и (или) предложения" заполняются гражданином.
8.12. Ответ пациенту на письменное или электронное обращение предоставляется не позднее пятнадцати дней со дня, следующего за днем регистрации в учреждении (внесения замечаний и (или) предложений в книгу замечаний и предложений), а на обращения, требующие дополнительного изучения и проверки, не позднее одного месяца, если иной срок не установлен законодательными актами Республики Беларусь.
8.13. В случае нарушения медицинским работником ГОКБ норм профессиональной этики пациент имеет право обратиться с заявлением в комиссию по вопросам медицинской этики и деонтологии, информация о которой размещена на информационных стендах в отделениях. Заявления принимает председатель комиссии с 8.30 до 15.00 в будние дни, главный корпус больницы, 5 этаж, телефон 34-71-93.
8.14. В спорных случаях пациент имеет право обращаться в вышестоящую организацию (сведения о ней расположены на информационных стендах в поликлинике, отделениях стационара) в порядке, установленном законодательством Республики Беларусь.
Часть 2.
ПРАВИЛА ВНУТРЕННЕГО РАСПОРЯДКА
ДЛЯ ПАЦИЕНТОВ СТАЦИОНАРА УЧРЕЖДЕНИЯ «ГОМЕЛЬСКАЯ ОБЛАСТНАЯ КЛИНИЧЕСКАЯ БОЛЬНИЦА»
1. Порядок обращения, госпитализации, пребывания и выписки пациента ГОКБ при оказании медицинской помощи в стационарных условиях
1.1. В стационаре ГОКБ пациентам оказывается плановая и скорая (экстренная и неотложная) медицинская помощь.
1.2. Прием пациентов для оказания плановой, скорой (экстренной и неотложной) медицинской помощи в стационарных условиях осуществляется в приемном отделении больницы (в главном и детском корпусах), а также в приемном покое роддома.
1.3. Прием пациентов для оказания плановой медицинской помощи в стационарных условиях осуществляется по направлениям специалистов консультативной поликлиники, стационаров районных ЛПО (в роддоме – дополнительно по направлениям женских консультаций), прикрепленных к ГОКБ поликлиник г. Гомеля, главного управления по здравоохранению Гомельского облисполкома, главного врача, по договору страховых организаций с больницей на платной основе в установленном порядке. Прием проводится в будние и субботние дни с 8.00 до 15.00.
Профиль, возраст и территориальное закрепление пациентов для плановой госпитализации в ГОКБ определяется главным управлением по здравоохранению Гомельского облисполкома.
1.4. Прием пациентов для оказания скорой (экстренной и неотложной) медицинской помощи в больнице осуществляется круглосуточно (без выходных, праздничных дней и перерывов).
Порядок оказания экстренной медицинской помощи определяется приказами главного управления по здравоохранению Гомельского облисполкома и ГУЗ «Гомельская центральная городская клиническая поликлиника» (далее - ГЦГКП) по согласованию с главным управлением по здравоохранению Гомельского облисполкома.
1.5. Прием пациентов по экстренным и неотложным показаниям осуществляется:
-
по направлениям ГУЗ «Гомельская городская станция скорой медицинской помощи»;
-
по направлениям других организаций здравоохранения Гомельской области и г. Гомеля;
-
без направления (обратившихся в больницу самостоятельно).
1.6. Медицинская помощь может быть оказана анонимно в порядке и на условиях, установленных Министерством здравоохранения Республики Беларусь.
1.7. Право на внеочередное и первоочередное медицинское обслуживание имеют следующие категории граждан (за исключением случаев, когда оказание медицинской помощи оказывается вне очереди по медицинским показаниям):
1.7.1. Вне очереди принимаются:
-
инвалиды Великой Отечественной войны;
-
инвалиды боевых действий на территории других государств;
-
ветераны Великой Отечественной войны;
-
Герои Советского союза, Герои Социалистического Труда, полные кавалеры орденов Славы и Трудовой Славы и их мужья либо жены;
-
почетные доноры.
1.7.2. В первую очередь принимаются:
-
бывшие узники фашистских концлагерей, тюрем, гетто и несовершеннолетние бывшие узники иных мест принудительного содержания, созданные фашистами и их союзниками в годы второй мировой войны;
-
инвалиды с детства вследствие ранения, контузии, увечья, связанных с боевыми действиями в период Великой Отечественной войны либо с последствиями военных действий;
-
граждане, заболевшие и перенесшие лучевую болезнь, инвалиды вследствие катастрофы на ЧАЭС, других радиационных аварий;
-
дети – инвалиды вследствие катастрофы на ЧАЭС, других радиационных аварий;
-
граждане, принимавшие участие в работах по ликвидации последствий катастрофы на ЧАЭС, в 1986-1987 годах в зоне эвакуации (отчуждения), участники ликвидации других радиационных аварий;
-
граждане, принимавшие участие в работах по ликвидации последствий катастрофы на ЧАЭС в 1988-1989 годах в зоне эвакуации (отчуждения), в 1986-1987 годах – в зоне первоочередного отселения или зоне последующего отселения и участники ликвидации других радиационных аварий;
-
лица, необоснованно привлеченные к уголовной ответственности, подвергшиеся наказанию в виде лишения свободы, ссылки, высылки, направления на спецпоселение, высланные за пределы Республики Беларусь в административном порядке, незаконно помещавшиеся по решению суда в психиатрические учреждения на принудительное лечение в связи с возбуждением уголовных дел, и другие лица, реабилитированные в соответствии с действующим законодательством, а также потерпевшие от политических репрессий дети, которые находились вместе с репрессированными родителями;
-
медицинские работники учреждения (согласно коллективному договору).
1.8. Определение медицинских показаний для госпитализации лиц, обратившихся самостоятельно или доставленных бригадой скорой медицинской помощи, направленных из поликлиник г. Гомеля и области по экстренным показаниям осуществляет врач приемного отделения в процессе осмотра и обследования пациента. В диагностически сложных или спорных случаях вопрос о необходимости госпитализации решается комиссионно с участием заведующего приемным отделением, ответственного дежурного врача по профилю заболевания, других необходимых специалистов.
1.9. В случае категорического отказа самого пациента от госпитализации при наличии показаний – он должен удостоверить свой отказ подписью в специальном журнале в присутствии врача и заведующего приемным отделением (ответственного дежурного врача), после получения разъяснений о необходимости госпитализации и последствиях отказа.
1.10. Пациент или его законный представитель при поступлении в больницу представляет медицинским работникам приемного отделения следующие документы:
-
направление на госпитализацию(при направлении станцией скорой медицинской помощи или ЛПУ);
-
паспорт гражданина Республики Беларусь, вид на жительство в Республике Беларусь, удостоверение беженца;
-
паспорт или иной документ его заменяющий, предназначенный для выезда за границу иностранных граждан или лиц без гражданства, выданный соответствующим органом государства гражданской принадлежности либо обычного места жительства иностранного гражданина или лица без гражданства, или международной организацией.
1.11. Пациенты, нуждающиеся в экстренной медицинской помощи, могут быть госпитализированы в без документов, удостоверяющих личность. В этом случае лечащий врач информирует пациента (или его законного представителя) о необходимости предоставления в 3-хдневный срок документов, удостоверяющих личность, и контролирует выполнение данного требования. Без предоставления документа, удостоверяющего личность, лист нетрудоспособности и другие установленные справки после стационарного лечения не выдаются.
1.12. Лица, сопровождающие взрослых пациентов, ожидают результатов осмотра в коридоре (холле) приемного отделения. Один из родителей, сопровождающих больных детей в возрасте до 18 лет, может присутствовать в приемном отделении при осмотре ребенка.
1.14. Присутствие сопровождающего лица разрешено при осмотре в приемном отделении взрослого пациента, контакт с которым затруднен вследствие его тяжелого состояния или имеющихся нарушений зрения, слуха, психики или передвижения.
1.15. Присутствие сопровождающих лиц, в т.ч. родителей, не допускается в перевязочных, процедурных, манипуляционных и других кабинетах с повышенными требованиями санитарно-противоэпидемиологического режима.
1.16. Сопровождающим лицам разрешено участвовать и оказывать содействие медперсоналу в транспортировке пациента на госпитализацию в отделения, за исключением отделения реанимации, операционного блока.
1.17. При госпитализации в профильные отделения стационара в приемном отделении оформляется медицинская карта стационарного пациента, которая является собственностью учреждения и на руки пациенту не выдается.
1.18. Пациенты, находящиеся в критическом для жизни состоянии, и в иных необходимых случаях могут быть госпитализированы непосредственно в специализированное отделение с последующим оформлением всей необходимой медицинской документации.
1.19. При оформлении на госпитализацию в приемном отделении вещи, деньги, ценности, документы пациента возвращаются сопровождающим родственникам или принимаются на хранение в установленном порядке до выписки. Пищевые продукты на хранение не принимаются.
1.20. В отделениях ГОКБ разрешено нахождение пациента в домашней одежде при условии ее еженедельной смены и домашней обуви (правило не распространяется на лиц, личная одежда которых нуждается в камерной обработке). В палату разрешается взять предметы личной гигиены и посуду (зубную щетку, пасту, мыло, туалетную бумагу, носовые платки, полотенце, бритву, чашку, ложку и др.)
1.21. Администрация учреждения не несет ответственности за сохранность личных вещей, документов, денег и ценностей, которые не были сданы в установленном порядке на хранение.
1.22. В приемном отделении обязательно проводится осмотр пациента на наличие инфекционных заболеваний, при необходимости выполняется санитарная обработка (в случае выявления распространенного педикулеза волосы могут быть удалены).
1.23. При обращении (доставке) в ГОКБ лиц с травмами криминального (насильственного) характера или полученных в результате дорожно-транспортного происшествия, при доставке лиц в бессознательном состоянии или детей без сопровождения родственников или без документов – информация передается в районный отдел милиции.
1.24. Пациенты, обратившиеся за медицинской помощью в приемное отделение, а также находящиеся на лечении в ГОКБ, в процессе оказания им медицинской помощи, с их согласия, могут быть осмотрены и (или) проконсультированы сотрудниками кафедр, расположенных на базе больницы, с участием в осмотрах студентов, аспирантов, клинических ординаторов Гомельского государственного медицинского университета.
1.25. С учетом возникающих обстоятельств (необходимость перепрофилирования палаты, невозможность нахождения пациента в палате по различным причинам) пациент может быть переведен в другую палату своего лечащего врача, а при его согласии – в палату другого врача отделения.
1.26. Во время нахождения в стационаре пациент посещает в назначенное время лечебные и диагностические кабинеты, врачей-специалистов самостоятельно, а при необходимости – транспортируется (перемещается) по указанию лечащего (дежурного) врача медицинскими работниками, курьерами по сопровождению.
1.27. В процессе оказания медицинской помощи врач и пациент имеют равные права на уважение их человеческого достоинства и могут защищать его в соответствии с действующим законодательством. Взаимоотношения врача и пациента должны строиться на основе взаимного доверия и взаимной ответственности. Пациент – активный участник процесса лечения.
1.28. В случае несоблюдения пациентом врачебных предписаний или настоящих Правил лечащий врач с разрешения главного врача может отказаться от оказания медицинской помощи пациенту, если это не угрожает жизни пациента или здоровью окружающих.
1.29. Временный отпуск домой пациентов, находящихся лечении в стационарных условиях в ГОКБ, запрещен.
1.30. В целях соблюдения общественной безопасности, контроля за работой персонала и соблюдением режима работы больницы в некоторых помещениях и зонах больницы, утвержденных приказом ГОКБ от 07.12.2023 №502 «Об утверждении Положения о видеонаблюдении», ведется видео – и аудио-наблюдение в соответствии с требованиями законодательства Республики Беларусь.
1.31. Выписка пациента из ГОКБ производится лечащим врачом с обязательным осмотром пациента в день выписки, по согласованию с заведующим отделением. Оформление выписки после окончания рабочего дня лечащего врача, в выходные и праздничные дни осуществляется дежурным врачом отделения.
1.32. Выписка из ГОКБ разрешается:
-
при выздоровлении пациента;
-
при стойком улучшении, когда по состоянию здоровья пациент может без ущерба для здоровья продолжать лечение в амбулаторно-поликлиническом учреждении или домашних условиях;
-
при необходимости перевода пациента в другое учреждение здравоохранения;
-
по письменному требованию пациента, либо его законного представителя досрочно (до излечения или стабилизации состояния), только сведома главного врача или его заместителя при условии, если выписка пациента не представляет опасности для его здоровья и здоровья окружающих. Заявление пациента (или его законного представителя) о его досрочной выписке вклеивается в медицинскую карту стационарного пациента.
1.33. Выписка пациентов производится все дни недели с 10.00 до 15.00.
1.34. Медицинские документы (выписки, эпикризы, справки, листы нетрудоспособности) пациент (законный представитель) должен получать у старшей медицинской сестры отделения в день выписки (в выходные дни – у дежурного врача отделения).
1.35. Одежду при выписке пациент должен получить у сестры-хозяйки отделения или непосредственно на вещевом складе по квитанции с предъявлением документа, удостоверяющего личность (при плановой выписке в субботу или воскресенье, праздничный день –получить накануне).
1.36. Сданные на хранение при поступлении документы, деньги, ценности пациент должен получить лично при выписке у старшей медицинской сестры приемного отделения с предъявлением документа, удостоверяющего личность (при плановой выписке в субботу или воскресенье, праздничный день – получить накануне).
1.37. Вызов такси для выписанных пациентов по их желанию производится медицинским регистратором справочного бюро или медицинской сестрой приемного отделения.
1.38. Медицинская карта после выбытия пациента из стационара сдается на хранение в медицинский архив ГОКБ (срок хранения 25 лет).
2. Порядок госпитализации пациента на койку дневного пребывания (КДП) больницы и его выписки
2.1.В целях дальнейшего совершенствования организации медицинской помощи населению и реализации Концепции развития здравоохранения Республики Беларусь в больнице в некоторых клинических отделениях с круглосуточным пребыванием пациентов выделены койки дневного пребывания (далее - КДП). КДП являются структурной частью коечного фонда отделения.
2.2. Порядок оказания медицинской помощи, в том числе обеспечение лекарственными средствами, изделиями медицинского назначения и медицинской техникой на КДП регламентируется статьей 38 Закона Республики Беларусь «О здравоохранении», нормативными документами Министерства здравоохранения Республики Беларусь.
2.3. На КДП госпитализируются для квалифицированной лечебно-диагностической, консультативной и реабилитационной помощи пациенты, не требующие постоянного круглосуточного медицинского наблюдения и интенсивного лечения.
2.4.Госпитализация пациентов на КДП осуществляется по направлению:
-
врачей консультативной поликлиники;
-
врачей клинических отделений по согласованию с заведующими отделениями для продолжения лечения и ранней реабилитации пациентов после этапа интенсивной терапии (перевод с койки круглосуточного пребывания в отделении на КДП).
2.5. Госпитализация пациентов на КДП осуществляется в порядке, указанном в п.1.8.–1.23. настоящих Правил. Перевод пациента с койки круглосуточного пребывания в отделении на КДП оформляется путем внесения записей в медицинской документации.
2.6. Оказание медицинской помощи пациентам на КДП, а также возмещение расходов, связанных с ее оказанием, осуществляется в соответствии с законодательством Республики Беларусь;
2.7. Пациенты КДП обеспечиваются лекарственными средствами, изделиями медицинского назначения и медицинской техникой в соответствии со статьей 38 Закона Республики Беларусь «О здравоохранении», то есть за счет средств республиканского и (или) местных бюджетов:
-
лекарственными средствами в пределах Республиканского формуляра лекарственных средств;
-
медицинскими изделиями в пределах Республиканского формуляра медицинских изделий;
-
биомедицинскими клеточными продуктами.
2.8. Время ежедневного пребывания пациента на КДП определяется лечащим врачом с учетом проводимых методов оказания медицинской помощи и в зависимости от состояния здоровья пациента, но не превышает 6 часов в день.
2.9. Время функционирования КДП: с 8.00 до 14.00 ежедневно, без выходных.
2.10. Пациенты, находящиеся на КДП, ввиду кратковременности ежедневного пребывания в стационаре, питанием не обеспечиваются.
2.11. При ухудшении состояния, появлении необходимости в круглосуточном медицинском наблюдении, интенсивной терапии, пациент переводится на койку круглосуточного пребывания с бесплатным обследованием и лечением по установленному диагнозу в соответствии с клиническим протоколом, утвержденным Минздравом.
2.12. Выписка пациента, лечившегося на КДП, производится лечащим врачом. (См. п.п. 1.31. – 1.36. настоящих Правил).
2.13. В день выписки пациенту даются рекомендации по дальнейшему наблюдению и лечению, выдается выписка установленного образца.
2.14. При временной нетрудоспособности пациента, связанной с заболеванием, травмой лечащим врачом совместно с заведующим отделением решаются экспертные вопросы по временной нетрудоспособности.
2.15.После выписки пациента с КДП его медицинская карта сдается в медицинский архив, где хранится 25 лет.
3. Условия оказания медицинской помощи пациенту
3.1. Необходимым условием оказания медицинской помощи пациенту является наличие предварительного согласия совершеннолетнего пациента или его законного представителя, ознакомленных с целью медицинского вмешательства, прогнозируемыми результатами и возможными рисками.
3.2. Согласие на простое медицинское вмешательство, а также отказ от него дается устно пациентом или его законным представителем. Отметка о согласии на простое медицинское вмешательство или отказе от него делается медицинским работником в медицинской документации. Отзыв согласия на простое медицинское вмешательство осуществляется лицами, давшими его. Отметка об отзыве согласия на простое медицинское вмешательство также делается медицинским работником в медицинской документации; Перечень простых медицинских вмешательств определен Министерством здравоохранения Республики Беларусь.
3.3. Обязательным условием проведения сложного медицинского вмешательства является наличие предварительного письменного согласия совершеннолетнего пациента или его законных представителей. Согласие вносится в медицинскую документацию и подписывается пациентом либо его законным представителем и лечащим врачом.
3.4. В случае, если сложное медицинское вмешательство должно быть выполнено срочно (неотложно), а законные представители отсутствуют или установить их местонахождение невозможно, решение принимается врачебным консилиумом. Врачебный консилиум, принявший решение, должен уведомить об этом главного врача (заместителя) и при первой возможности законных представителей пациента.
3.5. Согласие на сложное медицинское вмешательство может быть отозвано пациентом либо его законным представителем за исключением случаев, когда медицинское вмешательство уже началось и его прекращение либо возврат к первоначальному состоянию невозможны или связаны с угрозой для жизни или здоровья пациента. Отзыв согласия на сложное медицинское вмешательство и информация о невозможности удовлетворения отзыва с указанием причин оформляются записью в медицинской документации и подписываются пациентом либо его законными представителями и лечащим врачом.
4. Порядок оказания медицинской помощи несовершеннолетним. Порядок госпитализации лиц, осуществляющих уход за пациентом в стационарных условиях
4.1. Плановая госпитализация несовершеннолетних лиц осуществляется при обращении их с одним из родителей, усыновителей, опекунов, попечителей (законных представителей).
4.2. При госпитализации законным представителем несовершеннолетнего лица в приемном отделении предоставляются документы, указанные в п. 1.10. настоящих Правил.
4.3. Госпитализация несовершеннолетних лиц по экстренным показаниям осуществляется независимо от наличия или отсутствия законных представителей (с обязательным извещением их доступными способами о факте госпитализации; при невозможности извещения сведения о госпитализируемом несовершеннолетнем передаются в Бюро регистрации несчастных случаев).
4.4.Медицинские вмешательства детям осуществляются
с согласия одного из родителя (законного представителя). Несовершеннолетние в возрасте от 14 до 18 лет имеют право самостоятельно давать согласие на простое медицинское вмешательство.
4.5. Порядок госпитализации лиц, осуществляющих уход за пациентом в стационарных условиях, регламентирован приказом Министерства здравоохранения Республики Беларусь от 21.06.2006 №510 «О госпитализации родителей или лиц, фактически осуществляющих уход за ребенком в возрасте до 5 лет при стационарном лечении в государственных организациях здравоохранения»:
4.5.1. При оказании медицинской помощи в стационарных условиях несовершеннолетнему в возрасте до пяти лет одному из родителей или лицу, фактически осуществляющему уход за несовершеннолетним, предоставляется возможность находиться с ним в учреждении.
4.5.2. При оказании медицинской помощи в стационарных условиях несовершеннолетнему в возрасте от пяти до четырнадцати лет и детям-инвалидам в возрасте от пяти до восемнадцати лет, нуждающимся по заключению врача в дополнительном уходе, одному из родителей или лицу, фактически осуществляющему уход за несовершеннолетним, ребенком-инвалидом, предоставляется возможность находиться с ними в учреждении.
4.5.3. При оказании медицинской помощи в стационарных условиях несовершеннолетнему в возрасте до трех лет один из родителей или лицо, фактически осуществляющее уход за несовершеннолетним, обеспечиваются условиями для дополнительного ухода за ним и питанием за счет средств больницы.
4.5.4. При оказании медицинской помощи в стационарных условиях несовершеннолетнему в возрасте от трех до пяти лет один из родителей или лицо, фактически осуществляющее уход за несовершеннолетним, обеспечиваются условиями для дополнительного ухода за ним.
4.6. При поступлении в ГОКБ родители или лица, фактически осуществляющие уход за ребенком, должны иметь при себе документ, удостоверяющий личность.
4.7. К уходу за ребенком при стационарном лечении не допускаются лица, имеющие клинические признаки инфекционного заболевания, опьянения.
5. Порядок посещения пациента, находящегося на лечении в стационарных условиях
5.1. Посещение пациента в палате разрешено в установленное время в случаях его тяжелого состояния или затрудненного передвижения. Встреча пациента с посетителями осуществляется в установленное время в холлах корпусов больницы.
5.2. Пребывание родственников пациентов в палатах в неустановленное время строго регламентируется необходимостью их помощи в уходе за пациентами и допускается только по разрешению заведующего отделением, а также главного врача или его заместителей с выдачей пропуска.
5.3. Время для посещения пациентов(встреч с пациентами) в больнице:
-
в будние дни с 12.00 до 14.30 и с 17.00 до 19.00,
-
в выходные и праздничные дни с 10.00 до 14.00 и с 17.00 до 19.00.
5.4. Посещения запрещены:
5.5. В отделении для выхаживания недоношенных детей допускается посещение близких родственников детей только с разрешения заведующего отделением, а в вечернее и ночное время, выходные и праздничные дни – дежурного врача данного отделения.
5.6. Посещения пациентов, находящихся отделениях анестезиологии и реанимации (включая данное отделение родильного дома), с учетом необходимости строгого соблюдения санитарно-противоэпидемического режима, выполнения в палате инвазивных манипуляций пациентам, проведения сердечно-легочной реанимации, соблюдения прав и безопасности других пациентов, допускается в исключительных случаях близкими родственниками. Непосредственное решение о возможности, периодичности и продолжительности посещения при строгом соблюдении установленных в больнице правил, конкретного пациента принимает заведующий отделением, а в вечернее и ночное время, выходные и праздничные дни – ответственный дежурный врач анестезиолог-реаниматолог.
5.7. Посещение отделения интенсивной терапии и реанимации студентами курса (цикла) анестезиологии-реанимации УО «Гомельский государственный медицинский университет» с учебной целью разрешается только по согласованию с заведующим отделением.
5.8. Посещение беременных женщин, рожениц и родильниц родильного дома осуществляется в холле родильного корпуса.
5.9. В период карантина, объявленного приказом главного врача ГОКБ, прием передач и доставка их в палаты осуществляется работниками справочного бюро.
5.10. Головной убор принимается в гардероб с верхней одеждой, обувь – упакованной в плотный и прочный пакет – на один и тот же номер.
5.11. Прием одежды в гардероб прекращается за 30 минут до окончания работы, выдача одежды посетителям из гардероба за 10 минут до окончания его работы.
5.12. Работники гардероба несут материальную ответственность за сохранность одежды, за исключением содержимого карманов.
5.13. Если посетитель по каким-либо уважительным причинам утерял жетон или не смог забрать из гардероба вещи вовремя – они могут быть выданы ему после составления акта за 3-мя подписями (заместителя главного врача по хозяйственной работе, ответственного дежурного врача и 2-х любых сотрудников учреждения), при этом личность гражданина удостоверяется на основании предъявленного документа или свидетельства пациента (сотрудника) учреждения. Акт о выдаче одежды хранится в течение года у заместителя главного врача по хозяйственной работе.
5.14. Дубликат ключа от гардероба хранится у дежурной медицинской сестры отделения плановой и экстренной консультативной помощи.
6. График работы больницы, ее должностных лиц
6.1. Время работы ГОКБ и её должностных лиц определяется правилами внутреннего трудового распорядка с учетом ограничений, установленных Трудовым кодексом Республики Беларусь и коллективным договором учреждения.
6.2. Прием пациентов в стационаре для оказания экстренной медицинской помощи осуществляется круглосуточно, без перерывов, в т.ч. в выходные и праздничные дни.
6.3. Плановая госпитализация пациентов по направлениям осуществляется в будние и субботние дни с 8.00 до 15.00.
6.4. Прием населения (пациентов и их родственников) главным врачом и его заместителями осуществляется в соответствии с утвержденным графиком. Информация о времени личного приема должностных лиц ГОКБ размещается на информационных стендах в холлах корпусов, в лечебных отделениях и на сайте учреждения – gokb.by.
7. Права и обязанности пациента. Запреты для пациентов и посетителей, действующие в ГОКБ
7.1. Во время пребывания на лечении в стационарных условиях в ГОКБ пациент имеет право на:
-
получение медицинской помощи;
-
выбор лечащего врача и организации здравоохранения;
-
участие в выборе методов оказания медицинской помощи;
-
пребывание в организации здравоохранения в условиях, соответствующих санитарно-гигиеническим и противоэпидемическим требованиям и позволяющих реализовать право на безопасность и защиту личного достоинства;
-
уважительное и гуманное отношение со стороны работников здравоохранения;
-
получение в доступной форме информации о состоянии собственного здоровья, применяемых методах оказания медицинской помощи, а также о квалификации лечащего врача, других медицинских работников, непосредственно участвующих в оказании ему медицинской помощи;
-
выбор лиц, которым может быть сообщена информация о состоянии его здоровья;
-
отказ от оказания медицинской помощи, в том числе медицинского вмешательства, за исключением случаев, предусмотренных настоящим Законом;
-
облегчение боли, связанной с заболеванием и (или) медицинским вмешательством, всеми методами оказания медицинской помощи с учетом лечебно-диагностических возможностей организации здравоохранения;
-
допуск к нему священнослужителя, а также на предоставление условий для отправления религиозных обрядов, если это не нарушает правил внутреннего распорядка для пациентов, санитарно-гигиенических и противоэпидемических требований;
-
реализацию иных прав в соответствии с настоящим Законом и иными актами законодательства Республики Беларусь.
7.2. Предоставление пациенту указанных выше прав не может осуществляться в ущерб здоровью других пациентов и нарушать их права и свободы.
7.3. Во время пребывания на лечении в стационарных условиях и в целях скорого выздоровления пациент обязан:
-
соблюдать настоящие правила;
-
оформлять законодательно установленные медицинские документы (в т.ч. информированные согласия и отказы от медицинского вмешательства), связанные с оказанием медицинской помощи;
-
придерживаться установленного в стационаре учреждения режима (с учетом специфики лечебного процесса);
-
находиться в палате во время обхода врачей, в часы измерения температуры;
-
точно выполнять назначения лечащего врача;
-
заботиться о собственном здоровье, принимать своевременные меры по его сохранению, укреплению и восстановлению;
-
соблюдать санитарно-гигиенические нормы пользования бытовыми коммуникациями (холодильник, душ, санузел);
-
соблюдать правила личной гигиены, тщательно мыть руки;
-
уважительно относиться к работникам больницы и другим пациентам;
-
предоставить лечащему врачу данные предварительных исследований и консультаций специалистов, проведенных в иных медицинских учреждениях (при их наличии), а также сообщить все известные сведения о состоянии своего здоровья, в т.ч. об аллергических реакциях на лекарственные средства, наследственных, венерических, инфекционных, психических и других заболеваниях в семье, иных факторах, которые могут повлиять на ход лечения, включая информацию о злоупотреблении алкоголем, наркотическими препаратами или токсическими средствами;
-
информировать лечащего врача о всех перенесенных заболеваниях, противопоказаниях, а также обо всех изменениях в состоянии здоровья при получении назначенного лечения и лекарственных препаратов;
-
во время наблюдения и лечения не использовать лекарственные средства, назначенные специалистами других лечебных учреждений без уведомления лечащего врача.
-
при разрешенных прогулках во дворе не покидать пределы территории учреждения;
-
принимать от посетителей только те продукты питания, которые разрешены в учреждении;
-
если допускает состояние здоровья, самостоятельно убирать и содержать в чистоте и порядке свою койку и прикроватную тумбочку (столик); ничего не хранить под подушками и матрацем;
-
поддерживать чистоту и порядок во всех помещениях учреждении;
-
не нарушать тишину в палатах и коридорах учреждения;
-
бережно обращаться с оборудованием и инвентарем в больнице; за порчу мебели, оборудования, инвентаря и иного имущества в учреждении, произошедшую по вине пациентов, последние несут материальную ответственность в соответствии с законодательством Республики Беларусь;
-
соблюдать правила пожарной безопасности;
-
не курить в помещениях, на лестничных площадках, в коридорах и холлах учреждения, а также вне установленного места на её территории;
-
не употреблять спиртные напитки, наркотические средства и психотропные и другие одурманивающие вещества;
-
при возникновении чрезвычайной ситуации в учреждении выполнять распоряжения медицинского персонала, в т.ч. по оказанию помощи медицинскому персоналу по эвакуации тяжелых пациентов;
-
выполнять иные обязанности, предусмотренные законодательными актами Республики Беларусь.
7.4. Во время пребывания в учреждении пациенту запрещается:
-
мусорить в помещениях и на территории, бросать на пол, в унитазы и раковины использованные марлю, вату и другой мусор;
-
сидеть на подоконниках, высовываться и переговариваться через окна;
-
играть в азартные игры в помещениях и на территории учреждения;
-
оставлять малолетних детей без присмотра;
-
выносить из помещения больницы документы, полученные для ознакомления;
-
изымать какие-либо документы из медицинских карт, со стендов и из папок информационных стендов;
-
размещать в помещениях и на территории больницы объявления без разрешения администрации учреждения;
-
хранить в палате верхнюю одежду, обувь, хозяйственные и вещевые сумки;
-
хранить в палате опасныеколющие и режущие предметы;
-
использовать для хранения скоропортящихся пищевых продуктов прикроватные тумбочки;
-
использовать для хранения личных вещей и продуктов питания подоконники, место под кроватью, и другие не предназначенные для этого места;
-
использовать кипятильники, чайники, телевизоры и другие личные электроприборы, использовать электронные устройства, имеющие электромагнитное излучение;
-
использовать средства мобильной связи во время дневного и ночного отдыха, во время оказания медицинской помощи, в кабинетах и помещениях с запрещающим знаком;
-
нарушать тишину в палатах и коридорах учреждения;
-
использовать постельное белье, подушки и одеяла со свободных коек в палатах;
-
самовольно посещать пациентов в других отделениях учреждения;
-
совершать прогулки по территории учреждения без разрешения врача;
-
самовольно покидать территорию учреждения. Самовольное оставление пациентом стационара расценивается как отказ от медицинской помощи.
7.5. За нарушение правил внутреннего распорядка администрация имеет право досрочно выписать пациента с отметкой о нарушении в выписных документах.
7.6. В учреждении не рекомендуется хранение при себе крупных сумм наличных денежных средств и ценностей, т.к. их сохранность не может быть гарантирована.
7.7. Пациентам и посетителям ГОКБ в целях соблюдения общественного порядка, предупреждения и пресечения террористической деятельности, иных преступлений и административных правонарушений, соблюдения санитарно-противоэпидемического режима, защиты персональных данных и обеспечения личной безопасности работников больницы, пациентов и посетителей в зданиях и служебных помещениях запрещается:
-
проносить в здания и служебные помещения учреждения огнестрельное, газовое и холодное оружие, ядовитые, радиоактивные, химические и взрывчатые вещества, спиртные напитки и иные предметы и средства, наличие которых у посетителя либо их применение (использование) может представлять угрозу для безопасности окружающих;
-
иметь при себе крупногабаритные предметы (в т.ч. хозяйственные сумки, рюкзаки, вещевые мешки, чемоданы, корзины, детские коляски и др.);
-
входить в отделения в головных уборах, верхней одежде, грязной обуви, с детскими велосипедами, колясками;
-
входить в помещение учреждения с домашними животными;
-
находиться в служебных помещениях учреждения без разрешения;
-
вступать в пререкания и ссоры с персоналом учреждения;
-
выходить на балконы, которые предназначены для соблюдения противопожарных мер и для экстренной эвакуации;
-
выбрасывать мусор через окна и кормить пищевыми отходами птиц;
-
принимать пищу в коридорах, на лестничных маршах и других не приспособленных для этого помещениях;
-
курить на крыльце, лестничных площадках, в коридорах, кабинетах, фойе и других помещениях учреждения;
-
производить фото- и видеосъемку, аудиозапись без предварительного согласования с администрацией больницы (статья 28 Конституции Республики Беларусь, статья 151 Гражданского кодекса Республики Беларусь, статьи 17, 18 Закона Республики Беларусь от 10.11.2008 №455-З «Об информации, информатизации и защите информации»);
-
выполнять в помещениях больницы функции торговых агентов, представителей и находиться в помещениях больницы в иных коммерческих целях;
-
лежать и сидеть на койках в верхней одежде и обуви;
-
приносить с собой продукты, запрещенные к передаче. Категорически запрещается приносить алкогольные напитки, табачные изделия;
-
употреблять алкогольные напитки в помещениях и на территории учреждения;
-
доступ в здания и помещения учреждения лицам в состоянии алкогольного, наркотического и другого токсического опьянения, с агрессивным поведением, имеющим внешний вид, не отвечающий санитарно-гигиеническим требованиям. В случае выявления указанных лиц они удаляются из зданий и помещений учреждения сотрудниками охраны и (или) правоохранительных органов.
8. Перечень пищевых продуктов, разрешенных для передачи пациентам в ГОКБ, требования к условиям их хранения
8.1. В учреждении организовано четырехразовое (для некоторых категорий пациентов - пятиразовое) питание в соответствии с назначенным лечащим врачом диетическим столом.
8.2. Прием пищи осуществляется в столовых в отделениях, детей до 1 года, пациентов, находящихся на постельном режиме, с ограниченными возможностями к передвижению – в палатах.
8.3. Передачи продуктов питания пациентам производятся под контролем дежурной медсестры в целлофановых, полиэтиленовых мешках с указанием фамилии пациента, номера палаты, даты и времени передачи.
8.4. Хранение передаваемых скоропортящихся продуктов разрешается только в холодильнике в целлофановых (полиэтиленовых) мешках строго в течение установленных сроков.
8.5. Ответственные лица отделения (дежурная медицинская сестра, старшая медицинская сестра, лечащий врач) ежедневно проверяют соблюдение правил и сроков годности пищевых продуктов, хранящихся в холодильниках отделения и тумбочках пациентов. Пищевые продукты с истекшим сроком годности (хранения), хранящиеся без упаковок, без указания фамилии пациента, а также имеющие признаки порчи изымаются в пищевые отходы (п.120 постановления Совета Министров Республики Беларусь от 03.03.2020 №130 «Об утверждении специфических санитарно-эпидемиологических требований»).
8.6. Продукты, разрешенные для передачи:
-
Мясо отварное, запеченное (курица, говядина, кролик) Не более 0,3 кг
-
Рыба отварная, запеченная Не более 0,2 кг
-
Колбасы, сосиски, сардельки высшего сорта Не более 0,2 кг
-
Молоко стерилизованное, пастеризованное,
-
кефир в фабричной упаковке Не более 1,0 л
-
Био-йогурт в фабричной упаковке Не более 0,2л
-
Яйцо вареное вкрутую Не более 2 шт.
-
Масло сливочное в фабричной упаковке Не более 200 г
-
Сливки в фабричной упаковке Не более 0,2л
-
Сметана в фабричной упаковке Не более 0,2 кг
-
Творог (творожные продукты) в фабричной упаковке Не более 0,2 кг
|
Фрукты (зеленые яблоки, груши, апельсины, мандарины, бананы), мытые кипяченой водой
|
Не более 0,5кг
|
|
Свежие овощи (помидоры, огурцы), мытые кипяченой водой
|
Не более 0,5кг
|
|
Сок ягодный, фруктовый в фабричной упаковке
|
Не более 0,5 литра
|
|
Минеральная вода в фабричной упаковке
|
Не более 1л
|
|
Фруктовые конфеты
|
Не более 0,2кг
|
|
Зефир, пастила, мармелад
|
Не более 0,2кг
|
|
Печенье (галетное, сухое)
|
Не более 1 упаковки
|
|
Сухари пшеничные
|
Не более 0,1 кг
|
|
Сыр нежирный, твердый
|
Не более 0,1 кг
|
|
Булочки (не сдобные)
|
Не более 2 шт.
|
|
Чай (в пакетиках)
|
Не более 1 упаковки
|
|
Сахар
|
Не более 0,1 кг
|
8.7. С учетом характера заболевания, состояния пациента у него могут быть ограничения в питании, способе приготовления продуктов, поэтому все вопросы диеты необходимо согласовать с лечащим врачом.
8.8. Продукты, запрещенные для передачи:
-
продукты питания, для которых необходима тепловая обработка;
-
пищевые продукты с истекшими сроками годности;
-
отварное, жареное, тушеное мясо водоплавающей птицы (утки, гуся);
-
субпродукты отварные;
-
колбасы низких сортов, колбасы субпродуктовые, ливерные, кровяные; зельцы
-
копченые мясо, птица, рыба;
-
яйца сырые, вареные всмятку;
-
кондитерские изделия со сливочным, заварным, масляным кремом;
-
грибы, грибные блюда;
-
желе, муссы;
-
консервы (рыбные, мясные, овощные);
-
молочные и кисломолочные продукты без фабричной упаковки;
-
соленые и маринованные овощи;
-
студни, зельцы, заливные блюда (мясные и рыбные);
-
изделия во фритюре, блинчики и беляши с мясом;
-
паштеты мясные, субпродуктовые, рыбные;
-
цветные газированные напитки (кока-кола, фанта, др.) (роддом, детские отделения);
-
шоколад, шоколадные конфеты;
-
салаты (рыбные, мясные, овощные), винегреты домашнего приготовления;
-
семечки;
-
алкогольные, в т.ч. слабоалкогольные, напитки.
9. Распорядок дня для пациента
9.1. Распорядок дня для пациентов стационара устанавливается с учетом специфики лечебного процесса, обслуживаемого контингента, необходимости создания максимально благоприятных условий для лечения и отдыха пациентов.
9.2. Распорядок дня в стационаре для пациентов (включая роддом):
|
6.00 – 7.00
|
Подъем, измерение температуры
|
|
7.00 – 8.00
|
Утренний туалет
|
|
8.00 – 8.30
|
Сдача анализов
|
|
8.30 – 9.00
|
Прием лекарств
|
|
9.00 – 9.30
|
Завтрак
|
|
9.30 – 10.30
|
Обход врача
|
|
10.30 – 13.30
|
Выполнение врачебных назначений
|
|
13.30 – 14.30
|
Обед
|
|
15.00 – 16.30
|
Тихий час
|
|
16.30 – 17.30
|
Измерение температуры
|
|
17.00 – 19.00
|
Посещение пациентов родственниками. Свободное время.
|
|
19.00 – 19.30
|
Ужин
|
|
19.30 – 20.00
|
Прием лекарств
|
|
20.00 – 21.30
|
Выполнение врачебных назначений
|
|
21.30 – 22.00
|
Вечерний туалет
|
|
22.00
|
Отход ко сну
|
9.3. Места пребывания пациентов подвергаются проветриванию (в некоторых случаях - кварцеванию) и влажной уборке, для чего пациенты должны по просьбе медицинского персонала покинуть палаты.
10. Порядок предоставления в больнице платных медицинских услуг гражданам Республики Беларусь, иностранным гражданам и лицам без гражданства, постоянно проживающим в Республике Беларусь
10.1. Бесплатная медицинская помощь (в т.ч. лекарственное обеспечение, диагностика и реабилитация) гражданам Республики Беларусь и лицам без гражданства предоставляется в больнице в объемах и порядке, установленных государственными минимальными социальными стандартами в области здравоохранения.
10.2. Граждане Республики Беларусь также имеют право на получение медицинской помощи в больнице за счет собственных средств, средств юридических лиц и иных источников, не запрещенных законодательством Республики Беларусь.
10.3. Иностранные граждане и лица без гражданства, постоянно проживающие в Республике Беларусь (имеющими вид на жительство в Республике Беларусь), имеют право на доступное медицинское обслуживание наравне с гражданами Республики Беларусь, если иное не определено законами Республики Беларусь и международными договорами Республики Беларусь.
10.4. Медицинские услуги гражданам Республики Беларусь сверх установленного государством гарантированного объема бесплатной медицинской помощи являются дополнительными и оказываются в больнице на платной основе в порядке, установленном Советом Министров Республики Беларусь (постановление Совета Министров Республики Беларусь от 10 февраля 2009 г. №182 «Об оказании платных медицинских услуг государственными учреждениями здравоохранения» с изменениями и дополнениями).
10.5. Платные медицинские услуги оказываются на основании письменных договоров (за исключением платных медицинских услуг, оказываемых анонимно).
10.6. Перечень платных медицинских услуг, оказываемых гражданам Республики Беларусь государственными учреждениями здравоохранения, устанавливается Советом Министров Республики Беларусь (постановление Совета Министров Республики Беларусь от 10.02.2009 №182 «Об оказании платных медицинских услуг государственными учреждениями здравоохранения» с изменениями и дополнениями).
10.7. Цены на платные виды медицинской помощи и услуг, оказываемые населению в ГОКБ, формируются в установленном порядке.
10.8. Информация о платных видах медицинской помощи и услуг, оказываемых населению в ГОКБ, а также порядке и условиях их предоставления населению размещаются на информационных стендах в отделениях, в холлах лечебно-диагностических корпусов, а также в сети Интернет на официальном сайте учреждения gokb.by.
10.9. Договоры на оказание платных медицинских услуг заключаются при обращении пациента или его законного представителя в кассы платных услуг, которые находятся в холлах главного корпуса больницы и роддома. Касса в главном корпусе работает в будние дни с 8.00 до 20.00 (с перерывом с 13.00 до 13.20), в субботу в воскресенье – согласно утвержденному графику.
10.10. Время оказания пациентам платных медицинских услуг в лечебных и диагностических отделениях и кабинетах устанавливается индивидуально в зависимости от специфики их работы. Информация об этом времени размещена на информационных стендах в местах оказания услуг.
10.11. По результатам оказания платной медицинской услуги исполнителем оформляется медицинское заключение (или протокол исследования) и акт выполненных работ, который подписывается исполнителем и пациентом (в случае удовлетворенности оказанной услугой).
10.10. Администрация ГОКБ несет ответственность за ненадлежащее выполнение платных медицинских услуг согласно законодательству Республики Беларусь.
11. Порядок предоставления информации о состоянии здоровья пациента
11.1. Информация о состоянии здоровья предоставляется пациенту лечащим (дежурным) врачом в форме, соответствующей требованиям медицинской этики и деонтологии и доступной для понимания лица, не обладающего специальными знаниями в области здравоохранения. Она должна содержать сведения о результатах обследования, наличии заболевания, диагнозе и прогнозе, методах обследования и лечения, связанных с ними рисками, возможных вариантах медицинского вмешательства и их последствиях, а также о результатах проведенного лечения и возможных осложнениях.
По просьбе несовершеннолетнего либо в целях осознанного выполнения им медицинских предписаний по согласованию с его законным представителем лечащим врачом несовершеннолетнему предоставляется информация о состоянии его здоровья и выбранных методах оказания медицинской помощи в доступной для его возраста форме с учетом психофизиологической зрелости и эмоционального состояния пациента.
11.2. Средний и младший медицинский персонал информацию о диагнозе и проводимом лечении пациенту и его законным представителям не предоставляет.
11.3. Информация о состоянии здоровья и диагнозе пациента по телефону третьим лицам медицинскими работниками не предоставляется.
11.4. Медицинская документация: медицинская карта стационарного пациента (форма № 003/у-07), история родов (форма № 003/у-07), история развития ребенка(форма № 003/у-07) является собственностью учреждения, хранится в установленном законодательством порядке и выдаче пациентам не подлежит (письмо Министерства здравоохранения Республики Беларусь от 31.07.2009 № 02-3-10/738-355).
11.5. при необходимости, на руки пациенту либо его законному представителю может быть выдана выписка из медицинской документации, также пациент либо его законный представитель может ознакомиться с медицинской документацией в присутствии медицинского работника.
11.6. ГОКБ обеспечивает хранение медицинской документации в соответствии с требованиями сохранения врачебной тайны.
11.7. Информация о состоянии здоровья пациента сообщается членам его семьи, если пациент не запретил сообщать им об этом или не назначил лицо, которому должна быть передана такая информация.
11.8. В отношении несовершеннолетних и лиц, признанных в установленном законом порядке недееспособными, информация о состоянии здоровья пациента предоставляется их законному представителю.
11.9. Беседы родственников пациентов, других лиц, которым пациенты (законные представители) предоставили право сообщения сведений о состоянии здоровья, с лечащими врачами осуществляются в установленных местах: в холле роддома, в вестибюлях при входе в лечебные отделения; во время карантина – в холлах 1 этажа лечебных корпусов.
Время бесед с лечащими врачами (будние дни): в отделениях для взрослых (в т.ч. в роддоме) - с 13.00 до 14.00.
11.10. В случае отказа пациента (законного представителя) от получения информации о состоянии здоровья делается соответствующая запись в медицинской документации.
11.11. Информация, содержащаяся в медицинской документации, составляет врачебную тайну и может предоставляться без согласия пациента (законного представителя) только по основаниям, предусмотренным законодательными актами.
11.12. Информация о состоянии здоровья пациента в вышестоящие органы здравоохранения, правоохранительные органы, иные органы и организации предоставляется в случаях, предусмотренных законодательством Республики Беларусь, на основании запроса в письменной форме и (или) в виде электронного документа. В случаях, предусмотренных законодательством, информация представляется без запроса.
12. Порядок выдачи справок, выписок из медицинских документов пациенту либо его законному представителю
12.1. Выдача справок, выписок из медицинской документации пациенту или его законному представителю в больнице осуществляется в соответствии с Указом Президента Республики Беларусь от 26.04.2010 № 200 «Об административных процедурах, осуществляемых государственными органами и иными организациями по заявлениям граждан» (с изменениями и дополнениями).
12.2. Сведения о перечне документов, выдаваемых пациенту либо его законному представителю, сроках их выдачи, ответственных лицах размещены на информационных стендах «Одно окно», расположенных в холлах лечебных корпусов, в холлах приемных отделений.
12.3. При выписке пациента из стационара ему (законному представителю) в установленном порядке выдаются: выписка из медицинской карты стационарного пациента, листок временной нетрудоспособности, справка о временной нетрудоспособности, медицинская справка о состоянии здоровья (форма 1 здр/у-10), акт исследования состояния здоровья.
12.4. Все необходимые документы выдаются пациенту в день его выписки из стационара с предъявлением документа, удостоверяющего личность.
12.5. Выписка из медицинской карты стационарного пациента выдается всем пациентам, получившим медицинскую помощь в стационарных условиях.
12.6. Листок нетрудоспособности, справка о временной нетрудоспособности выдаются в порядке, установленном нормативными документами.
12.7. В приемном отделении листок нетрудоспособности, справка о временной нетрудоспособности не выдаются.
12.8. Лицам призывного возраста, проходящим стационарное обследование и лечение по направлению военных комиссариатов, выдаются акт исследования состояния здоровья призывника и медицинская справка о состоянии здоровья (форма 1 здр/у-10).
12.10. Лицу, указанному находящимся на лечении в стационаре пациентом, может быть выдана доверенность установленной формы на однократное получение ежемесячного денежного пособия (пенсии) пациента. В индивидуальном порядке возможна выдача доверенности на иные действия, не требующие нотариальной формы удостоверения. Наличие оснований для выдачи доверенности и лицо, которому она может быть выдана, определяет лечащий врач, который при этом действует в интересах пациента и имеет право отказать в выдаче доверенности в случае сомнений по поводу соблюдения этих интересов.
13. Порядок разрешения спорных и (или) конфликтных ситуаций между больницей и пациентом
13.1. По всем вопросам, касающимся лечения, условий пребывания, взаимоотношения с медицинскими работниками пациент (его законный представитель) может обращаться к лечащему врачу или к заведующему отделением, в вечерние и ночные часы, выходные и праздничные дни — к дежурному врачу (дежурный хирург, дежурный терапевт, дежурный педиатр, дежурный акушер-гинеколог, дежурный врач приемного отделения).
13.2. В случае нарушения законных прав пациент (его законный представитель) имеет право на обращение к главному врачу или иному должностному лицу больницы путем подачи письменных, электронных или устных обращений, а также путем внесения замечаний и (или) предложений в книгу замечаний и предложений.
13.3. Личный прием главным врачом ГОКБ или его заместителями осуществляется по установленному графику. График размещен на информационных стендах в отделениях, в холлах лечебно-диагностических корпусов, на сайте больницы gokb.by. При устном обращении гражданин должен предъявить документ, удостоверяющий личность. Представители должны предъявить также документы, подтверждающие их полномочия.
13.4. Если для решения вопроса, изложенного в устном обращении, требуются дополнительное изучение и проверка, обращение излагается заявителем в письменной форме и подлежит рассмотрению в порядке, установленном для письменных обращений.
13.5. Письменное обращение принимается и регистрируется в приемной главного врача.
13.6. Письменное обращение должно содержать:
-
наименование и (или) адрес организации либо должность руководителя ГОКБ, которому направляется обращение;
-
фамилию, собственное имя, отчество (если таковое имеется) либо инициалы гражданина, адрес его места жительства (места пребывания);
-
изложение сути обращения;
-
личную подпись гражданина (граждан).
13.7. Текст обращения должен поддаваться прочтению. Рукописные обращения должны быть написаны четким, разборчивым почерком. Не допускается употребление в обращениях нецензурных либо оскорбительных слов или выражений.
13.8. К письменным обращениям, подаваемым представителями заявителей, прилагаются документы, подтверждающие их полномочия.
13.9. . Электронные обращения подаются в через государственную единую республиканскую информационную систему учета и обработки обращений граждан и юридических лиц.
13.10. Замечания и (или) предложения вносятся в книгу замечаний и предложений, которая находится с 8-00 до 16-00 в будние дни в приемной руководителя, с 16-00 до 8-00 в будние дни и круглосуточно в выходные и праздничные дни в кабинете 16 приемного отделения и предоставляется пациентам круглосуточно по первому требованию.
Реквизиты книги "Дата внесения замечания и (или) предложения", "Фамилия, собственное имя, отчество (если таковое имеется) гражданина", "Адрес места жительства (места пребывания), контактный телефон", "Содержание замечания и (или) предложения" заполняются гражданином.
13.11. Ответ пациенту на письменное или электронное обращение предоставляется в письменном виде не позднее пятнадцати дней, начиная со дня, следующего за днем регистрации обращения в учреждении (внесения замечаний и (или) предложений в книгу замечаний и предложений), а на обращения, требующие дополнительного изучения и проверки, - не позднее одного месяца, если иной срок не установлен законодательными актами Республики Беларусь.
13.12. В случае нарушения медицинским работником ГОКБ норм профессиональной этики, пациент имеет право обратиться с заявлением в комиссию по вопросам медицинской этики и деонтологии, информация о которой вывешена на информационных стендах в отделениях. Заявления принимает председатель комиссии с 8.30 до 15.00 в будние дни, главный корпус больницы, 5 этаж, телефон 34-71-93.
13.13.В спорных случаях пациент имеет право обращаться в вышестоящую организацию (сведения о ней расположены на информационных стендах в поликлинике, отделениях стационара) в порядке, установленном законодательством Республики Беларусь.
свернуть


.jpg)



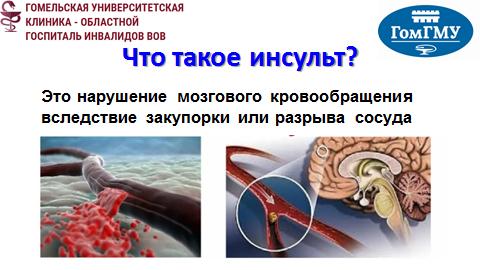
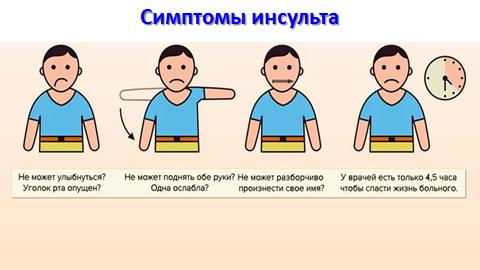



 Эстетическая хирургия – это раздел пластической хирургии, основными задачами которого являются борьба с возрастными изменениями тканей, бьютификация форм, коррекция врожденных и приобретенных эстетических дефектов. Эстетические операции позволяют вернуть сбалансированный вид и утраченные формы лица и тела, гармонизировать внутреннее представление человека о себе с отражением в зеркале.
Эстетическая хирургия – это раздел пластической хирургии, основными задачами которого являются борьба с возрастными изменениями тканей, бьютификация форм, коррекция врожденных и приобретенных эстетических дефектов. Эстетические операции позволяют вернуть сбалансированный вид и утраченные формы лица и тела, гармонизировать внутреннее представление человека о себе с отражением в зеркале. Стрессовое недержание мочи у женщин может проявляться при смехе, кашле, чихании, при физической нагрузке. Причиной недержания мочи является ослабление мышц тазового дна (поддерживающих мочевой пузырь и другие тазовые органы), которое может возникнуть после беременности, родов, во время менопаузы, после перенесенных травм, операций в тазовой области.
Стрессовое недержание мочи у женщин может проявляться при смехе, кашле, чихании, при физической нагрузке. Причиной недержания мочи является ослабление мышц тазового дна (поддерживающих мочевой пузырь и другие тазовые органы), которое может возникнуть после беременности, родов, во время менопаузы, после перенесенных травм, операций в тазовой области.




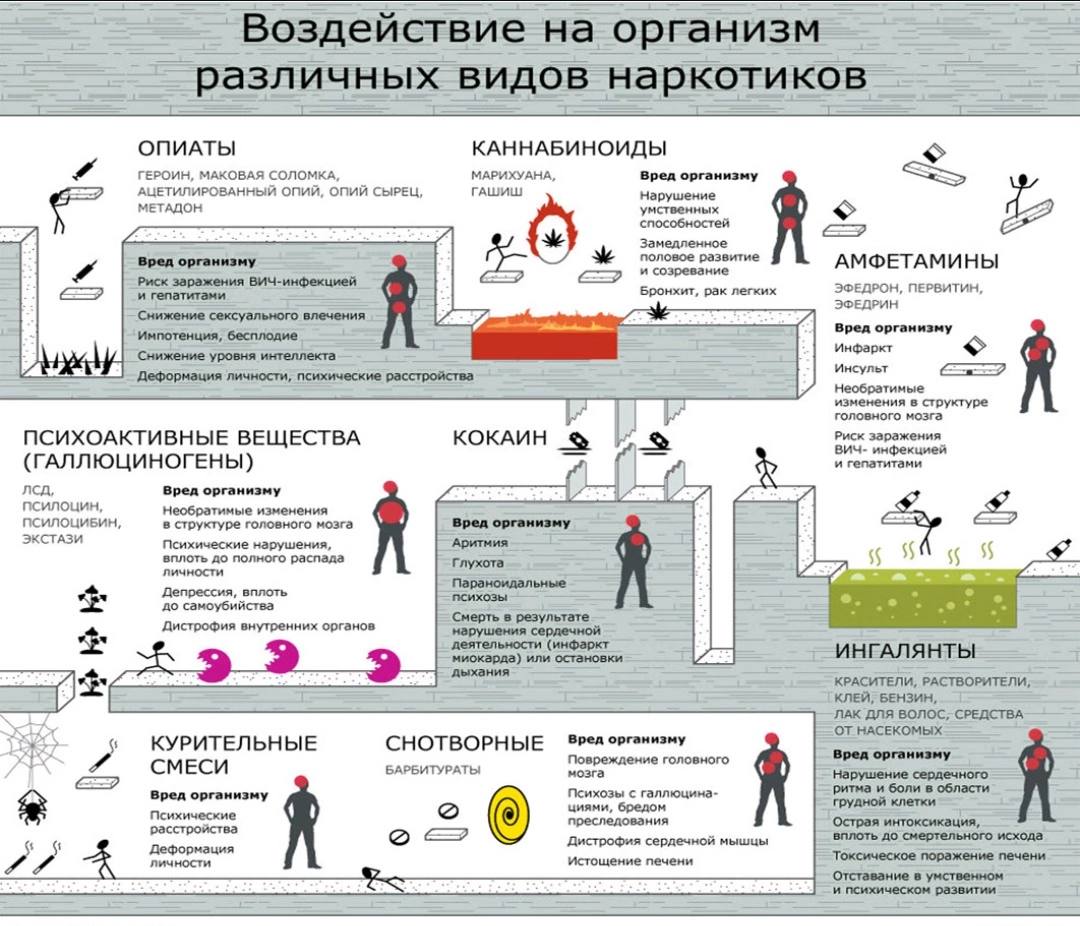












.webp)

















 Сгибайте и разгибайте стопу в голеностопном суставе, поочередно задействуя мышцы передней и задней поверхности голени. Выполняйте данное упражнение периодически по 2-3 минуты 2-3 раза в час. Не забывайте выполнять это упражнение время от времени вплоть до полного восстановления подвижности ноги.
Сгибайте и разгибайте стопу в голеностопном суставе, поочередно задействуя мышцы передней и задней поверхности голени. Выполняйте данное упражнение периодически по 2-3 минуты 2-3 раза в час. Не забывайте выполнять это упражнение время от времени вплоть до полного восстановления подвижности ноги. Поместите валик из свернутого полотенца под пятку, чтобы последняя не касалась кровати. Напрягите мышцы бедра. Попытайтесь полностью разогнуть колено так, чтобы задней поверхностью коленного сустава коснуться кровати, и держите в таком положении 5-10 секунд, затем вернитесь в исходное положение. Повторяйте до малого утомления мышц бедра.
Поместите валик из свернутого полотенца под пятку, чтобы последняя не касалась кровати. Напрягите мышцы бедра. Попытайтесь полностью разогнуть колено так, чтобы задней поверхностью коленного сустава коснуться кровати, и держите в таком положении 5-10 секунд, затем вернитесь в исходное положение. Повторяйте до малого утомления мышц бедра.




 В связи с вступлением в силу с 31 января 2019 года в силу новых законодательных актов:
В связи с вступлением в силу с 31 января 2019 года в силу новых законодательных актов:
 Имплант – это похожая на винт структура из титана, которая внедряется в кость и в дальнейшем выполняет функцию опоры для ортопедической конструкции (протеза или коронки).
Имплант – это похожая на винт структура из титана, которая внедряется в кость и в дальнейшем выполняет функцию опоры для ортопедической конструкции (протеза или коронки).
 настоящее время не существует идеального способа
настоящее время не существует идеального способа Эмболизация маточных артерий - это малоинвазивное вмешательство, в ходе которого через прокол артерии на бедре в сосуды, питающие миому матки, вводятся частички специального медицинского пластика, полностью прекращающие в них кровоток. Важно отметить, что на сосуды здорового миометрия эмболизация не оказывает практически никакого воздействия - это связано с особенностями их строения и техникой самого вмешательства. После прекращения кровоснабжения мышечные клетки, формирующие миому, гибнут. В течение нескольких недель происходит их замещение соединительной тканью. Таком образом, вскоре после
Эмболизация маточных артерий - это малоинвазивное вмешательство, в ходе которого через прокол артерии на бедре в сосуды, питающие миому матки, вводятся частички специального медицинского пластика, полностью прекращающие в них кровоток. Важно отметить, что на сосуды здорового миометрия эмболизация не оказывает практически никакого воздействия - это связано с особенностями их строения и техникой самого вмешательства. После прекращения кровоснабжения мышечные клетки, формирующие миому, гибнут. В течение нескольких недель происходит их замещение соединительной тканью. Таком образом, вскоре после мболизацию выполняют
мболизацию выполняют В процессе вмешательства эндоваскулярный хирург будет заранее предупреждать Вас о своих действиях, а так же об ощущениях, которые у Вас могут возникнуть. Вы можете свободно разговаривать с хирургом, задавать ему свои вопросы. Кожа на бедре обезболивается введением местного анестетика (новокаина или лидокаина) и теряет болевую чувствительность. Затем в артерию вводится катетер. Эти манипуляции совершенно безболезненны. Под контролем рентгеноскопии врач проведет и установит катетер сначала в левой маточной артерии, и выполнит эмболизацию ее ветвей, кровоснабжающих миому, затем установит катетер в правой маточной артерии и эмболизирует ее ветви тоже. В процессе процедуры возможно возникновения чувства тепла в животе или ногах – это нормальная реакция организма на введение контрастного вещества. В ряде случаев возможно появление незначительных тянущих болей внизу живота, эти ощущения быстро проходят. Как правило, прокола только правой бедренной артерии достаточно, для того чтобы катетеризировать и эмболизировать и правую и левую маточные артерии. После окончания эмболизации врач удаляет катетер из бедренной артерии и в течение 10 минут давит пальцами на место пункции, чтобы избежать образования синяка (гематомы). Затем на правое бедро накладывается специальная давящая повязка, которая продолжает локально давить на место пункции. С этого момента в течение 6 часов нельзя ходить и сгибать правую ногу.
В процессе вмешательства эндоваскулярный хирург будет заранее предупреждать Вас о своих действиях, а так же об ощущениях, которые у Вас могут возникнуть. Вы можете свободно разговаривать с хирургом, задавать ему свои вопросы. Кожа на бедре обезболивается введением местного анестетика (новокаина или лидокаина) и теряет болевую чувствительность. Затем в артерию вводится катетер. Эти манипуляции совершенно безболезненны. Под контролем рентгеноскопии врач проведет и установит катетер сначала в левой маточной артерии, и выполнит эмболизацию ее ветвей, кровоснабжающих миому, затем установит катетер в правой маточной артерии и эмболизирует ее ветви тоже. В процессе процедуры возможно возникновения чувства тепла в животе или ногах – это нормальная реакция организма на введение контрастного вещества. В ряде случаев возможно появление незначительных тянущих болей внизу живота, эти ощущения быстро проходят. Как правило, прокола только правой бедренной артерии достаточно, для того чтобы катетеризировать и эмболизировать и правую и левую маточные артерии. После окончания эмболизации врач удаляет катетер из бедренной артерии и в течение 10 минут давит пальцами на место пункции, чтобы избежать образования синяка (гематомы). Затем на правое бедро накладывается специальная давящая повязка, которая продолжает локально давить на место пункции. С этого момента в течение 6 часов нельзя ходить и сгибать правую ногу. Проблема лечения варикозного расширения подкожных вен нижних конечностей не утратила своей актуальности и в настоящее время. По данным исследователей, каждый четвертый житель Беларуси имеет варикозно расширенные вены. Современные подходы и методики лечения варикозного расширения вен не предполагают длительной госпитализации, множественных разрезов, операций под наркозом. Применение лазерной коагуляции, пенной склеротерапии, минифлебэктомии позволяет лечить варикоз быстро, надежно, безболезненно и косметично.
Проблема лечения варикозного расширения подкожных вен нижних конечностей не утратила своей актуальности и в настоящее время. По данным исследователей, каждый четвертый житель Беларуси имеет варикозно расширенные вены. Современные подходы и методики лечения варикозного расширения вен не предполагают длительной госпитализации, множественных разрезов, операций под наркозом. Применение лазерной коагуляции, пенной склеротерапии, минифлебэктомии позволяет лечить варикоз быстро, надежно, безболезненно и косметично. ГРУППЫ РИСКА
ГРУППЫ РИСКА